Un estudio liderado por investigadores/as del Instituto de Investigación del Hospital 12 de Octubre (i+12) demuestra que un nuevo dispositivo denominado 12CLIP®, desarrollado en el Hospital público 12 de Octubre, mejora la seguridad durante la colocación de vías intravenosas, que se insertan habitualmente en el brazo o la mano para la administración de sueros o medicamentos.
El trabajo ha sido publicado en la revista científica Journal of Hospital Infection y pone de manifiesto que una inserción inadecuada de los catéteres venosos periféricos puede favorecer la aparición de flebitis, extravasación e infecciones del torrente sanguíneo relacionadas con el catéter, lo que se traduce en más días de ingreso, mayor necesidad de tratamientos y un incremento del riesgo para la salud del paciente.
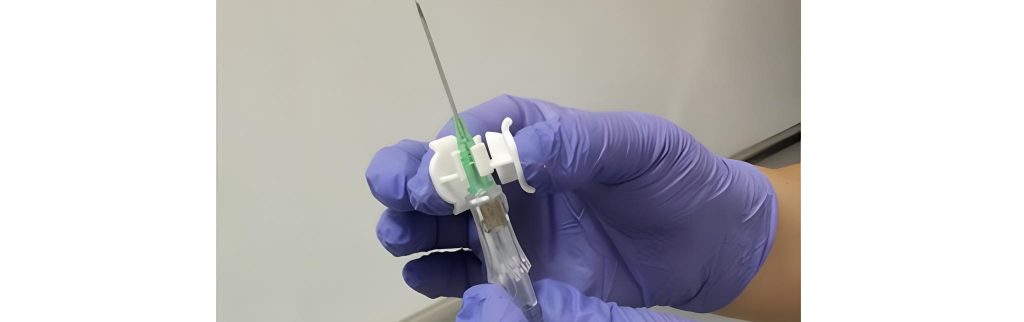
El trabajo científico evalúa 12CLIP®, un dispositivo patentado que fue desarrollado para prevenir el contacto directo entre guantes no estériles y el conector del catéter. De esta forma ayuda a mantener la esterilidad durante todo el proceso, minimizando la posibilidad de contaminación en el momento de colocar la vía, uno de los puntos clave para prevenir infecciones relacionadas con la atención sanitaria.
Según los resultados principales, el dispositivo fue seguro y factible de usar en la práctica clínica con pacientes hospitalizados y las tasas de complicaciones y contaminación fueron muy bajas, sin casos de infección del torrente sanguíneo asociados al catéter. El 78,4 por ciento de los catéteres se colocaron con éxito en el primer intento y, en cuanto a la tasa de complicaciones, fueron menores que las descritas en estudios previos en los que no se empleó 12CLIP® durante la inserción: flebitis (inflamación de la vena): 1,7 episodios por cada 100 días de catéter; extravasación (líquido fuera de la vena): 2,6 por 100 días de catéter; filtración de líquido de infusión alrededor del catéter: 3,2 por 100 días de catéter.
Para Francisco López-Medrano, investigador del grupo de investigación Patologías Infecciosas del i+12, miembro de la Unidad de Enfermedades Infecciosas del Servicio de Medicina Interna del H12O e inventor del dispositivo, aunque las infecciones graves son raras, otras complicaciones no infecciosas son mucho más frecuentes con la práctica estándar lo que supone más días de ingreso, más tratamientos y un mayor riesgo para la salud del paciente. “Mejorar la forma en la que se insertan estos catéteres puede tener un impacto relevante en la seguridad del paciente, especialmente en hospitales, donde este tipo de dispositivos se utilizan de forma masiva”. “Aunque aparentemente pequeñas –añade el doctor López-Medrano- este tipo de innovaciones, pueden marcar la diferencia en la práctica clínica diaria, ayudando a reducir complicaciones, mejorar la experiencia del paciente y reforzar la prevención de infecciones en el entorno hospitalario.
El catéter venoso periférico es un tubo muy fino y flexible que se inserta en una vena del antebrazo o de la mano y es el más utilizado en medicina para la administración de tratamientos intravenosos, aproximadamente 1.200 millones de veces al año en el mundo. Las recomendaciones de la Organización Mundial de la Salud -OMS- establecen para su uso el uso de guantes no estériles, pero simultáneamente determinan que se realice mediante una técnica “aséptica”. Según el doctor López-Medrano, ambas premisas son incompatibles, ya que la manipulación del catéter en su zona proximal lo expone a bacterias que pueden provocar desde infecciones e inflamaciones locales –flebitis-, hasta complicaciones más graves -sepsis, endocarditis, abscesos- si estas bacterias pasan a la sangre.
El dispositivo 12CLIP® es una pieza original que se acopla al catéter venoso periférico y facilita su inserción en condiciones de asepsia. Fue desarrollado e inventado por profesionales de la Unidad de Enfermedades Infecciosas (Servicio de Medicina Interna) con la colaboración de la Unidad de Innovación del Instituto de Investigación del Hospital 12 de Octubre (i+12). El dispositivo está patentado en España, Europa y Estados Unidos y ha sido reconocido con premios y apoyos para su innovación sanitaria.
En el estudio, pensado para evaluar la seguridad y viabilidad del dispositivo en la práctica clínica habitual, se incluyeron 88 pacientes adultos hospitalizados que necesitaban un catéter venoso periférico durante más de 48 h. En total, 116 catéteres fueron insertados con el dispositivo por personal de enfermería entrenado.





 El Dr. Héctor Bueno, investigador del Centro Nacional de Investigaciones Cardiovasculares (
El Dr. Héctor Bueno, investigador del Centro Nacional de Investigaciones Cardiovasculares (
